allergie

Réaction anormale et spécifique de l'organisme au contact d'une substance étrangère (allergène) qui n'entraîne pas de trouble chez la plupart des sujets.
Par le nombre de personnes concernées, l'allergie, ou hypersensibilité, est aujourd'hui classée par l'Organisation mondiale de la santé au quatrième rang des maladies dans le monde.
1. Historique
Très largement répandu dans le langage courant, le mot « allergie » n'a cependant été inventé qu'au début du xxe s. S'il est adapté pour désigner les manifestations cliniques de ce type de maladies, les médecins lui préfèrent le terme d'hypersensibilité pour qualifier leurs mécanismes.
Dans un contexte de développement de l'immunologie, un pédiatre autrichien, Clemens von Pirquet, invente en 1906 le terme allergie (du grec allos, autre, et ergon, réaction) pour nommer les réactions excessives d'un organisme soumis à l'introduction d'une substance étrangère. La première rencontre, dite sensibilisante, entre la substance et l'organisme a modifié celui-ci, laissant en place un état allergique qui peut rester totalement latent ; les premiers symptômes surviennent seulement lors de nouvelles mises en contact.
Au fur et à mesure des recherches, la diversité des formes et des délais des réactions allergiques est apparue. Selon les modalités d'approche prises en compte, les médecins ont mis en place différentes classifications.
2. Mécanisme des allergies
Pour que se développe une allergie, il est indispensable qu'un premier contact ait eu lieu entre l'allergène et l'organisme du sujet. C’est cette sensibilisation qui est anormale, car la manifestation allergique qui lui succède n’en est que la conséquence.
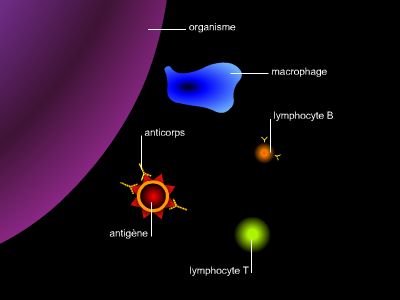
Le rôle du système immunitaire est de reconnaître les antigènes qui se trouvent à la surface des particules ou des micro-organismes et, en réponse, de produire des anticorps (immunoglobulines) et des globules blancs (lymphocytes). Ceux-ci entreront en contact avec ces antigènes afin de détruire les micro-organismes qui les portent. Un processus semblable se déclenche dans le mécanisme de l'allergie, mais le système immunitaire produit alors des anticorps et des lymphocytes sensibilisés à des substances inoffensives, les allergènes, qui sont considérés comme des antigènes particuliers et, de ce fait, dangereux. Mais ce n’est pas le cas : c’est la réaction à ces antigènes qui est particulière et, possiblement, dangereuse.
3. Causes des allergies
Les allergies surviennent chez des sujets génétiquement prédisposés : il est fréquent que des manifestations allergiques aussi diverses que l'asthme, l'eczéma atopique, la rhinite allergique ou l'urticaire touchent plusieurs membres d'une même famille. Le mode de transmission de cette prédisposition est complexe car il n’y a pas qu’un seul gène en cause.
D'autres facteurs favorisent le développement des réactions allergiques : l'environnement (présence d'un animal ou de pollens), les infections virales et les facteurs émotionnels.
4. Classifications des allergies
4.1. Selon la porte d’entrée de l’allergène dans l’organisme
Les agents responsables des allergies, appelés allergènes, sont aussi divers que les réactions ou les mécanismes qu'ils déclenchent. Leurs voies d’entrée dans l’organisme sont diverses, et permettent une classification des allergies.
Les allergies respiratoires

Appelés aussi pneumallergènes , les allergènes respiratoires sont présents dans l'air et pénètrent dans l’organisme par les voies respiratoires. De nature protéique (protéines), ce sont notamment des débris épidermiques d’animaux (poils des mammifères, plumes des oiseaux, écailles des reptiles), des spores de moisissures, des pollens ou encore les déjections d’acariens. Ces dernières représentent l'allergène majeur en pathologie respiratoire et sont la cause essentielle de l'asthme allergique.
Les allergies alimentaires

Appelés aussi trophallergènes, les allergènes alimentaires pénètrent dans l'organisme par voie digestive. Tous les aliments sont potentiellement des allergènes. Leurs effets pathologiques (douleurs abdominales, diarrhées, lésions de la muqueuse digestive parfois) ne se limitent pas au tube digestif, mais atteignent la peau (urticaire), les voies respiratoires et, plus rarement, d'autres organes.
Chez le nourrisson alimenté au lait de vache, ce type d'allergie est fréquent : il s'agit d'une intolérance – passagère – aux protéines de ce lait (alimentation du nourrisson).
Les allergies médicamenteuses

Une partie des allergies médicamenteuses sont assimilées aux allergies alimentaires quand elles sont dues à la molécule active du médicament ou aux produits inactifs ajoutés dans les sirops et les suspensions. Néanmoins, les formes les plus sérieuses de l'allergie médicamenteuse s'observent, en général, avec des produits injectables. En effet, la pénétration par injection, atteignant la voie sanguine, entraîne des réactions dans tout l'organisme, par opposition aux réactions locales habituelles des pénétrations digestive ou respiratoire. Dans la nature, le prototype de l'allergène injecté est le venin des insectes piqueurs (guêpes, abeilles, moustiques, taons… piqûre).
Les allergies de contact
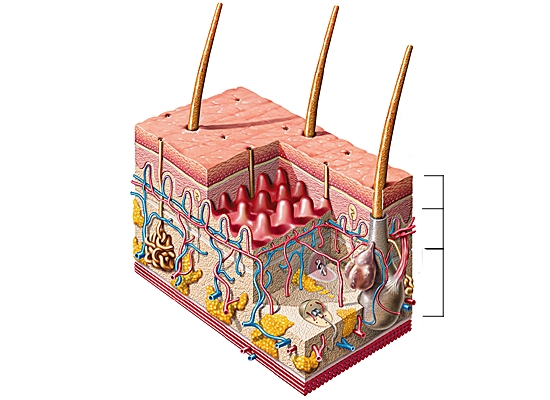
Les allergènes de contact pénètrent par la peau. Les allergies de contact concernent, entre autres, les produits ménagers, les cosmétiques, les fibres animales dans les textiles (laine), les métaux qui entre dans la composition des boutons, des ceintures, des bijoux, les débris des bactéries détruites lors de la désinfection des lentilles de contact, etc. La réaction cutanée (ou dermite allergique) la plus courante est l'eczéma.
4.2. Selon le type d’allergène impliqué
Cette classification prend en compte les facteurs sensibilisants : pollen, poussière, animaux, etc. Les allergies microbiennes sont provoquées par les micro-organismes. Le type de réaction (respiratoire ou cutanée) dépend de l'implication de leurs constituants ou des toxines qu'ils sécrètent. Une allergie de contact au niveau des yeux peut ainsi être provoquée par les débris des protéines microbiennes issues de la destruction des bactéries lors de la désinfection des lentilles de contact.
4.3. Selon le mécanisme : hypersensibilités immédiate et retardée
Quatre mécanismes principaux, définis par les facteurs impliqués et le délai de réaction par rapport à la pénétration de l'allergène, ont été proposés en 1968 par les immunologistes britanniques Gell et Coombs.
Les réactions inappropriées ou exagérées qui se manifestent dans les allergies sont appelées réactions d'hypersensibilité.
L'hypersensibilité de type I, ou hypersensibilité immédiate, est la plus fréquente. Les allergènes en cause proviennent des pollens (graminées, arbres, herbes), des acariens contenus dans la poussière domestique et les squames d'animaux (infimes particules de peau ou de poil), des moisissures atmosphériques, de certains médicaments (par exemple, pénicilline) et aliments (œufs, lait, poissons, crustacés, fruits secs), du venin d'insectes (abeille, guêpe), de colorants alimentaires (tartrazine).
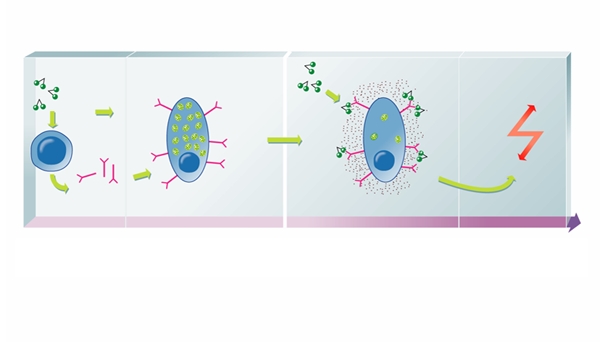
Lorsqu'il y a contact avec l'un de ces allergènes, les anticorps, immunoglobulines E (IgE), élaborés se fixent sur les mastocytes, cellules de la peau et des muqueuses dont les granulations contiennent de l'histamine (substance responsable des symptômes de l'inflammation et qui provoque également la contraction des muscles bronchiques). Lors d'un second contact, l'allergène s'unit aux IgE, ce qui entraîne la dégranulation des mastocytes, c'est-à-dire la libération de l'histamine et, par là, les divers symptômes de l'allergie : éruption, démangeaisons, gonflement, écoulement nasal, obstruction nasale, éternuements, toux spasmodique, conjonctivite, difficulté respiratoire, diarrhée. Il en résulte des manifestations comme l'asthme, le rhume des foins (pollinose), l'urticaire, l'œdème de Quincke, le choc anaphylactique et de nombreux types d'allergie alimentaire.
Certaines réactions succédant à l’ingestion de fraises ne relèvent pas obligatoirement de l’allergie mais sont dues à une substance qui favorise la libération d’histamine, sans qu’il y ait pour autant d’anticorps contre cette substance.
L'hypersensibilité de type II, moins fréquente, est de nature cytotoxique ; elle fait intervenir les anticorps IgG et IgM et est responsable des réactions transfusionnelles (transfusion sanguine), de l'incompatibilité fœto-maternelle (incompatibilité Rhésus) et d'anémies hémolytiques. Cette réaction contre d’autres présentations du même antigène s’appelle une allo-immunisation. Certains médicaments peuvent se fixer à un antigène (de groupe sanguin par exemple) et le transformer en un allo-antigène artificiel.
L'hypersensibilité de type III fait intervenir les anticorps IgG. Elle est responsable de glomérulonéphrites, du lupus érythémateux disséminé et d'une forme de maladie pulmonaire, la pneumopathie d'hypersensibilité (alvéolite allergique extrinsèque, poumon de fermier, maladie des éleveurs d'oiseaux), ainsi que du gonflement de la peau lors des rappels de vaccination. Ces anticorps se fixent à leurs antigènes pour constituer des complexes immuns qui, en se déposant, vont provoquer les lésions de la maladie.
L'hypersensibilité de type IV est une réaction cellulaire retardée responsable de dermatoses allergiques consécutives au contact de la peau avec certaines matières (nickel, caoutchouc, détergents, cosmétiques) et de granulomes (tuberculose, sarcoïdose), ainsi que du rejet d'un organe greffé (greffe).
5. Les réactions allergiques
Toutes les réactions immunitaires consistent en la synthèse ou la libération de molécules protéiques, anticorps ou médiateurs. Elles sont en général de type respiratoire et cutané.
5.1. Le choc anaphylactique

C'est la plus grave des manifestations allergiques, potentiellement mortelle, où le pronostic vital est à chaque fois engagé. Dans les minutes qui suivent l'ingestion de l'aliment, une piqûre d'insecte, l'administration d'un médicament, une injection de sérum d'origine animale, etc., les symptômes apparaissent : chute de la tension artérielle (hypotension), gonflement (œdème) généralisé ou limité au visage et au cou (œdème de Quincke) et, souvent, crise d'asthme ; ils sont suivis d'une diarrhée profuse, de troubles de la conscience et d'un syndrome hémorragique. La réaction est généralisée à tout l'organisme, ce qui explique la multiplicité et la gravité des symptômes. Chez les nourrissons, le choc anaphylactique peut être dû à l'absorption d'un aliment tel que le lait de vache, si l'enfant y est très sensible.
5.2. La crise d'asthme
Caractérisée par une gêne respiratoire, elle est parmi les maladies chroniques les plus invalidantes : le malade est dans l'incapacité d'évacuer l'air qui emplit ses poumons, et ses bronches obstruées sifflent au passage de l'air (sifflement respiratoire). Cette situation, spontanément réversible en une heure ou deux, peut être écourtée par des médicaments. Chez l'adulte, la crise se termine par des crachats abondants (expectoration). Les symptômes sont une toux récidivante nocturne, ou accompagnée de sifflements respiratoires survenant au cours d'un exercice ou d'un fou rire. L'état respiratoire est parfaitement normal entre les crises, mais la fonction respiratoire conserve des anomalies identifiables.
Les causes de l'asthme allergique sont des allergènes respiratoires, et plus particulièrement les acariens domestiques. Au cours de l'allergie, la maladie se traduit également par des crises lors des infections, des irritations dues à la pollution. Elle peut aussi constituer la voie d'expression d'une tension psychique. L'asthme est en effet le prototype de la pathologie des interfaces (ou zones de contact entre l'homme et son environnement : peau, voies respiratoires, tube digestif).
5.3. Le rhume des foins

C'est la plus caractéristique des affections par allergie. En saison pollinique, il se présente sous forme de conjonctivite (irritation oculaire), d'obstruction nasale et d'éternuements spasmodiques (rhinite allergique) qui s'intensifient hors de la maison et par temps sec (en effet, la pluie précipite les pollens sur le sol). Il peut s'accompagner d'une irritation de la gorge, voire de crises d'asthme. Il est dû à une allergie aux pollens des arbres, des plantes herbacées, des graminées, mais peut être observé lors de contacts très intermittents avec les phanères animaux (peau, poils) et même les acariens.
5. 4. L'urticaire
C'est une éruption cutanée plus ou moins étendue qui simule exactement les piqûres d'ortie. L'urticaire aiguë survient très rapidement au contact de l'allergène, surtout alimentaire. Toutefois, le mécanisme de nombreuses urticaires demeure encore obscur, notamment en ce qui concerne les réactions aux agents physiques, à l'eau ou au soleil, et la majorité des urticaires sont chroniques. La recherche assidue d'un foyer infectieux, dentaire par exemple, et la guérison obtenue par son traitement permettent dans certains cas de parler d'allergie microbienne.
5.5. L'eczéma
C'est une des expressions de l'allergie alimentaire chez le nourrisson, dont la peau est plus ou moins couverte de plaques rouges parsemées de microvésicules. Ces plaques démangent, et les microvésicules peuvent s'ouvrir, conférant à l'eczéma un caractère suintant et facilitant sa surinfection.
Les eczémas de contact correspondent à des phénomènes localisés au niveau de la peau et relèvent d'une réaction de type IV.
5.6. L'allergie tuberculinique
Dans ce cas, les lymphocytes, et non les anticorps, conservent la mémoire de la sensibilisation. Cette allergie est rarement développée naturellement par l'organisme au contact du bacille tuberculeux (bacille de Koch), et une majorité de personnes sont tuberculinées artificiellement par le vaccin BCG. L'organisme vacciné réagit de façon différente à la cuti-réaction ou à l'intradermoréaction à la tuberculine. La positivité du test rend compte de la sensibilisation et donc de la protection conférée par le BCG ; en l'absence de vaccination antérieure, elle révèle une contamination naturelle. Le rôle de ce test est essentiel dans le dépistage précoce des tuberculoses et leur traitement éventuel avant l'apparition de lésions graves.
5.7. Les facteurs de développement des allergies
Confirmé par de nombreuses études, le risque statistique est fixé à 13 % en l'absence d'antécédents familiaux, à 30 % si l'un des deux parents est atteint, et à plus de 50 % si les deux le sont.

Pour l’OMS, les allergies sont un problème mondial de santé publique ; elles touchent entre 10 % et 40 % de la population en fonction des pays. Elles se manifestent surtout dans les pays industrialisés ; dans les pays en voie de développement, la proportion d'individus souffrant d'allergies est fonction du niveau d'activité économique. Pour des raisons mal comprises, la fréquence des allergies croît de façon continue dans le monde. L'environnement moderne facilite les concentrations allergéniques : dans les appartements, la moquette est un terrain de choix pour les acariens ; dans les ensembles résidentiels, de larges étendues de gazon provoquent au même moment un envahissement explosif de l'air par un même type de pollen. Il en va de même, à la campagne, de l'exploitation de grandes surfaces en monoculture.
La pénétration des allergènes dans l'organisme est facilitée par l'irritation chronique des muqueuses ; un rôle notable est joué par les infections multiples auxquelles sont soumis les enfants vivant en collectivité, dans les crèches par exemple.

L'irritation des muqueuses est aussi due à la pollution, mais celle-ci intervient plus encore en permettant à l'état allergique de s'exprimer. Le tabagisme passif, auquel de trop nombreux enfants sont soumis, les gaz d'échappement des voitures, les pesticides et engrais diffusés en milieu rural rendent symptomatiques des situations allergiques qui demeureraient latentes dans un environnement sain. Il ne faut pas non plus négliger les facteurs de tension psychologique (malaise familial ou social) dans l'expression symptomatique d'une allergie.
5.8. Le diagnostic d’une allergie
Les symptômes doivent d'abord être analysés en fonction de leurs conditions d'apparition: une enquête méthodique est engagée dont la première étape est un interrogatoire sur les antécédents familiaux et personnels, sur le type et le siège des lésions. Des tests en laboratoire (dosage des anticorps circulants et numération des globules blancs) confirmeront l'allergie sans préciser l'allergène impliqué. Les tests cutanés quantifient la sensibilité du malade à un allergène, dont la responsabilité n'est jamais formellement reconnue : une allergie au pollen ne peut être à l'origine d'une pathologie survenue en hiver.
Quand l'allergie est reconnue, il y a lieu d'en apprécier l'étendue, même occulte. Ainsi, un rhume des foins peut aussi comporter une sensibilité bronchique, encore inexprimée, mais qui fait planer la menace de l'asthme.
5.9. Les traitements
Ils découlent de ce qui précède et du schéma général de la pathologie des interfaces, le but étant de traiter l'organe cible, celui qui exprime les symptômes (la bronche dans l'asthme, le nez dans le rhume des foins, la peau dans l'eczéma). La multiplicité des situations exclut l'exposé d'un traitement particulier, hormis dans le cas du choc anaphylactique. Dans ce dernier cas, de nombreux éléments interviennent, le plus important étant le collapsus et la chute de la tension artérielle. Le seul traitement efficace est alors l'injection d'un vasoconstricteur, l'adrénaline, qui rétablit rapidement la tension artérielle.
Pour le reste, évitement de l’allergène, traitement antihistaminique et désensibilisation sont actuellement les seules perspectives de lutte contre les affections allergiques. À l'inverse des médicaments qui agissent contre les symptômes (antihistaminiques, corticoïdes,…), dont les effets cessent à la fin du traitement, la désensibilisation aide à guérir l'allergie en s'attaquant aux causes de la maladie. La désensibilisation est un traitement de longue haleine (au moins 3 ans), qui ne fonctionne pas de façon systématique ; elle est surtout tentée dans les cas d’allergie aux venins d'insectes, aux acariens et à certains pollens : en administrant, sous une surveillance médicale stricte, des doses infinitésimales et très progressivement croissantes d'allergène, on favorise la formation d'anticorps, qui bloqueront par la suite les réactions allergiques. Ce traitement réussit dans environ 2 cas sur 3 mais doit être poursuivi pendant 3 ans au moins. Il peut provoquer des effets indésirables (démangeaisons, œdèmes, éruptions), rarement sérieux (asthme, choc anaphylactique). Les antihistaminiques soulagent les symptômes (démangeaisons dues à une piqûre d'insecte, par exemple).
Voir aussi : toxidermie, pollinose, rhume.